
執筆者:宮﨑 拓郎(米国登録栄養士)
この記事で抑えたいポイント
・IBSやIBD患者さんの中にはFODMAPで消化器症状が引き起こされる方がいる
・低FODMAP食は自分の消化器症状の原因となる食品を特定する食事療法である
・低FODMAP食は制限期間、再導入期間、個別化された食事の継続の3つのフェーズからなる
・低FODMAP食はIBSや寛解期のIBD患者さん向けの食事療法としてエビデンスが確立され始めている
目次
どれくらいのフォドマップ(FODMAP)を食べたら症状が出るの?

はじめに
この記事では、海外で盛んに研究が行われ、多くのIBS、IBD患者さんに実際に処方されている低FODMAP(フォドマップ)食について解説していきたいと思います。
低FODMAP食は現在進行形で食事療法のプロセスや科学的エビデンスの構築が行われている食事療法です。その点が患者さんが低FODMAP食を理解しにくいことにもつながっているのではと思います。
この記事では低FODMAP食のコンセプトと具体的なプロセス、そして何がわかっていて何がわかっていないのかという点も含めて紹介させていただきます。
FODMAP(フォドマップ)とは?
FODMAPとは、以下の頭文字を組み合わせた言葉になります。
Fermentable:発酵性の
Oligosaccharides:オリゴ糖(フルクタン、ガラクトオリゴ糖)
Disaccharides:二糖類(ラクトース)
Monosaccharides:単糖類(フルクトース)
And
Polyols:ポリオール(ソルビトール、マンニトール、イソマルト、キシリトール、グリセロール)
多くの人はこれらのFODMAPが含まれる食材を問題なく食べることができます。
しかし、IBS患者さんやIBD患者さんの中には、健康な方と比べ、これらのFODMAPの一部を小腸で吸収することができず、そのまま小腸に残ってしまうことがあります。
この小腸内に残存したFODMAPがIBDやIBS患者さんの消化器症状に関わると考えられています。
これらのFODMAPが消化器症状を引き起こす機序として、以下の2つのことが関与すると言われています。
1)消化管内に過剰に水分を滞留させる
小腸内に残存したFODMAPが、小腸の表面から水を吸い上げて、消化管内に過剰に水分を滞留させます。消化管内に水分が溜まることによって、腹部の膨満感や腹部の痛みや、下痢などの原因になると考えられています。(1),(2)
FODMAPの小腸への影響
(動画:米国登録栄養士がゼロから教える栄養学「低FODMAP食」より抜粋)
2)腸内細菌によって発酵され、ガスを発生させる
吸収されなかったFODMAPは、大腸まで移動し、腸内細菌により発酵されます。その結果、ガスが消化管内に滞留し、腹部の膨満感や痛みにつながると考えられています。(1),(2)
FODMAPの大腸への影響
(動画:米国登録栄養士がゼロから教える栄養学「低FODMAP食」より抜粋)
どれくらいのフォドマップ(FODMAP)を食べたら症状が出るの?
では実際にどの程度のFODMAPを食べたら消化器症状に繋がるのでしょうか?
これは非常に難しい問題で、患者さん一人一人で処理することのできるFODMAPの上限量が異なっています。
この上限量は、バケツに想像してもらうとわかりやすいと思います。
FODMAPと体のイメージ図
(動画:米国登録栄養士がゼロから教える栄養学「低FODMAP食」より抜粋)
FODMAPが含まれる様々な食べ物を食べていると、バケツの中のFODMAPが徐々に増えていきます。
FODMAPが溜まり、バケツが溢れると(上限量を越えると)、消化器症状が現れると考えられています。
ここで理解すべきポイントは、FODMAPは累積するということです。一つ一つのFODMAPを摂取して症状がでない場合でも、それが徐々に蓄積していくと、消化器症状が現れる可能性があります。
また累積するということは、食べ物に含まれるFODMAPの量が重要になります。
なお、5つのFODMAPグループのうちどのFODMAPグループが含まれている食品を食べて消化器症状が出るかも人によって異なります。
消化器症状を引き起こす原因となる食品を特定した上で、原因となる食品の食べる量を調整しながらバランスの良い食事を摂取することが低FODMAP食のゴールとなります。
低FODMAP食はIBS、IBDに有効なのか?
IBSに対する低FODMAP食の効果
IBS患者に対する低フォドマップ(FODMAP)食の効果を検証したこれまでの観察研究・ランダム化試験では、低FODMAP食により、50-76%のIBS患者さんで消化器症状の改善が認められています(3)。
実際にアメリカの消化器内科で低FODMAP食の臨床試験に携わったり、実際に患者さんに低FODMAP食を提供していた経験でも、およそ約半分の方で効果がある一方で、効果がない方も同程度いた印象です。
IBS患者に対する低FODMAP食の代表的な試験として挙げられるのが2016年に発表された米国で実施された92名のIBS下痢型患者を対象としたランダム化試験です。
この試験では、低FODMAP食群は、英国における標準的なIBSに対する食事指導(カフェイン、アルコールを避ける、少量頻回の規則正しい食事、食物繊維を控える等)のIBS症状に対する効果の比較を行いました。
その結果、低FODMAP食郡の52%の患者さんでIBS症状が改善し、特に腹痛、膨満感、便回数などの消化器症状に関しては、英国における標準的なIBSに対する食事指導群と比べ有意な改善が確認されました(4)。
IBDに対する低FODMAP食の効果
IBD患者さんのうち約1/3の方は、寛解期で炎症が落ち着いているにもかかわらず腹痛・下痢等の消化器症状を有していると言われています。(5),(6)
以前から消化器症状と食事の関係は注目されており、グルテン除去食やラクトース除去食などの食事療法が試されてきました。
その中でも最も科学的なエビデンスが構築されてきたと言われるのが低FODMAP食です。
イギリスで行われた臨床試験では、消化器症状が安定している寛解期IBD患者が、FODMAPが含まれる食事を試してみた結果、複数のFODMAPがIBD患者の消化器症状悪化に繋がったことが確認されました。(7)
また、寛解期IBD患者の消化器症状に対する低FODMAP食の効果を検証した複数の臨床研究結果を解析したメタアナリシスも行われており、低FODMAP食が、寛解期IBD患者の下痢、腹痛、膨満感、疲れ、吐き気などの症状を改善させることが確認されています。(8)
これらの結果から、FODMAPが寛解期IBD患者の消化器症状の原因の一つであり、FODMAPを制限することにより消化器症状が改善される可能性が示唆されました。
低FODMAP食の腸内細菌に及ぼす影響
一方で、低FODMAP食が腸内細菌の構成に及ぼす影響が懸念されています。
例えば、IBS患者と健常人を対象として、低FODMAP食とオーストラリアの一般的な食事が腸内細菌に及ぼす影響を検証した試験では、低FODMAP食により、善玉菌のような身体に良い腸内細菌が減少することが確認されました。(9)
しかし、低FODMAP食による腸内細菌環境の変化は、低FODMAP食をやめることで元に戻ることも確認されています。(10)
また長期的な低FODMAP食に関する効果・安全性についても研究結果が報告され始めており、18名のIBS患者さんを対象とした試験では、低FODMAP食を行った患者さんの多くが12ヶ月後も消化器症状改善が続き、善玉菌と言われるbifidocteriaは開始時と同程度であったことが確認されました。(11)
以上、低FODMAP食のコンセプトと、IBDに関するエビデンスについて紹介させていただきました。
低FODMAP食を実践する上でのポイントは?
低FODMAP食は、FODMAPが含まれる食品を制限する(=食べない)という食事療法ではありません。あくまで消化器症状をコントロールするための食事療法と言われています。
よって、FODMAPが含まれる食品 = 悪(一生食べてはいけない)とは限りません。低FODMAP食を通して、自分の消化器症状の原因となるFODMAPの種類を特定します。
その後、その自身の消化器症状を引き起こすFODMAPを避けつつ、徐々に栄養的にバランスが良い食事を摂ることによって、生活の質を上げていくことがゴールになります。
またIBD患者さんでは、寛解期に低FODMAP食を実施することが一般的です。活動期では体重減少や低栄養状態につながる可能性があります。活動期に低FODMAP食を実施することは避けましょう。
また寛解期においても低FODMAP食を実施中にIBDに関連する症状が悪化した、体重が減少した場合などは、すぐに担当の医師に相談しましょう。
低FODMAP食の3つのプロセス
低FODMAP食は、以下の3つの段階に分けられます。制限期間、再導入期間、個別化された食事の継続です。
(動画:米国登録栄養士がゼロから教える栄養学「低FODMAP食」より抜粋)
制限期間 (約2-6週間)
FODMAP制限期間では、FODMAPを多く含む食品を極力摂取しないようにします。この期間を通して、FODMAPが自身の消化器症状に影響しているのかを確認します。
FODMAPが原因で消化器症状が起きている場合は、この制限期間で消化器症状の改善がみられます。1週間程度で症状の改善を実感できる患者さんもいれば、2-3週間後に症状の改善を実感し始める患者さんもおり、症状の変化が出るタイミングは人によって異なります。
1) FODMAP制限フェーズ中の食事
制限期間中には高FODMAP食を極力さけ、低FODMAP食を食べる形となります。また量によって高/低の判定が別れるものが多いのでお気をつけください。全ての食事を掲載することはスペース上難しいので、ここでは特にみなさんの関心が高い野菜とフルーツについて紹介いたします。


(動画:米国登録栄養士がゼロから教える栄養学「低FODMAP食」より抜粋)
なお、食材にFODMAPが含まれているかどうかを確認する方法は、オーストラリアにあるMonash Universityが開発・運営しているアプリhttps://itunes.apple.com/jp/app/monash-university-fodmap-diet/id586149216?mt=8
を活用する方法がお勧めです。有料(ダウンロード時980円)で英語ではありますが、食べ物の絵も含まれており使い勝手が良いアプリとなっています。
また日本食はこの表やアプリにデータが存在せず、高FODMAPか低FODMAPか判断がつかないものも多くあります。
そのような食品についてはFODMAP制限期間では極力食べないようにし、次の再導入期間で消化器症状が出るか出ないかを確認します。
2) 制限フェーズの結果はどう判断・解釈するの?
2-6週間FODMAPを制限した結果、消化器症状(腹痛が治った、下痢の回数が減った等)の改善が実感できた場合は、次のステップであるチャレンジ期間に進みます。
もし、消化器症状の改善が実感できない場合は、FODMAPの制限を十分に行うことができなかった(FODMAPが含まれている食事を意図せず摂取してしまった等)、またはそもそもFODMAPが消化器症状の原因ではなかった可能性があります。
そこで、消化器症状の改善が見られなかった場合は、実際に低FODMAP食が実行できたのかを確認するために、5日間程度、日々の食事と消化器症状を記録することがおすすめです。
もし食事にFODMAPが含まれていた場合は、もう一度、制限フェーズを行う形になります。食事にFODMAPが含まれていなかった、もしくは消化器症状とFODMAPの関連が見つけられなかった場合は、FODMAPが消化器症状の原因・トリガーではなかった可能性があります。
制限期間で消化器症状の改善が見られない場合は、薬物治療やストレスマネジメントなど別の治療アプローチを模索します。
FODMAP再導入期間 (約6-8週間)
この再導入期間(以前はチャレンジ期間と呼ばれていました)では、消化器症状の原因となる特定のFODMAPを見つけることが目的となります。最初の制限期間と同様にFODMAP制限を継続しつつ、それぞれのFODMAPを個別に少しずつ食べて消化器症状が出るか出ないかを確認していきます。
個々のFODMAPは、化学構造や消化プロセスが異なるため、どのFODMAPが一番消化器症状に影響を与えるかは患者さん1人1人で異なります。
具体的には、以下のようなFODMAPグループに含まれる食材を順番に試していきます。
(動画:米国登録栄養士がゼロから教える栄養学「低FODMAP食」より抜粋)
食材の試し方は、一つの食材を選び、それを少量から徐々に増やしていくかたちをとります。例えば、ソルビトールが含まれるグループでは、1日目にピーチを半量、2日目にピーチを3/4個、3日目にピーチを1個というかたちです。
その途中で消化器症状が発生した場合は、消化器症状が発生するまでの量は、体が許容できることがわかります。また消化器症状が発生しなかった場合、試した量までは体が許容できることがわかります。
もし消化器症状が現れた場合は、その食事を再導入することをストップし、消化器症状がなくなるまで(通常3-5日程度)低FODMAP食のみを継続し、その後次の食材を試します。
また同じFODMAPグループであっても食材によって消化器症状の有無が変わることもあります。ただリストにある全ての食材を試すのとかなりの時間がかかってしまうので、自分が普段食べていたもしくは食べたい食材から試されることをお勧めします。
最後に、再導入期間を続けていると、どの食材を試したかがわからなくなることがありますので、必ずどの食材を試し、その結果がどうだったのかについては記録を残しましょう。
個別化された食事の継続
この期間は、再導入期間で得られた結果を踏まえ、症状が悪化したFODMAPグループが含まれる食材のみを制限し、消化器症状を抑えつつ、栄養バランスの良い食事を摂ることによって、生活の質をあげることが目標となります。以前は維持期間と呼ばれていました。
栄養バランスの良い食事を取るコツとしては、再導入期間で見つけた消化器症状のトリガーとなるFODMAPグループに分類される食材を避けつつ、低FODMAP食、消化器症状のトリガーではないFODMAPグループから、様々な種類の種類の果物や野菜を食べることとなります。
おわりに
以上、低FODMAP食の具体的なプロセスとその留意点について紹介させていただきました。
最後に、低フォドマップ(FODMAP)食を行う上での留意点をまとめさせていただきます。
適正な体重を維持する
低FODMAP食を実施して、体調が悪化した場合、体重が急激に減少した場合は、低FODMAP食をやめ、担当の医師や栄養士に相談しましょう。
低FODMAP食は、制限食のため、短期的に炎症などが悪化するケースはあまりないと思いますが、極度の栄養不足や体重減少、ビタミン・ミネラル不足による疲れなどには注意が必要です。普段体重を意識されてない方は、こまめに体重を測ることをおすすめします。
FODMAP制限期間を長期間続けない
全てのFODMAPを制限しながら、バランスの良い食事をとるのはとても難しいです。低FODMAP食では、FODMAP制限期間で止まらずに、再導入期間、維持期間まで進みましょう。
IBD患者では自主的な食事制限により栄養素が不足することが多いので、消化器症状の引き起こすFODMAPのみを取り除くこと、そして栄養バランスの良い食事を継続することが重要になります。
また、腸内細菌の多様性を保つうえでも、様々な食物を摂取することが望ましいです。
低FODMAP食では上記に注意しながら、必要に応じて主治医の先生などに指示を仰ぎながらプロセスを進めていただければと思います。
低FODMAP食レシピの検索方法
グッテレシピから低FODMAP食のレシピを簡単にたくさん見つける方法をご紹介します。
①ホームページから「低FODMAP食」をクリックすると、
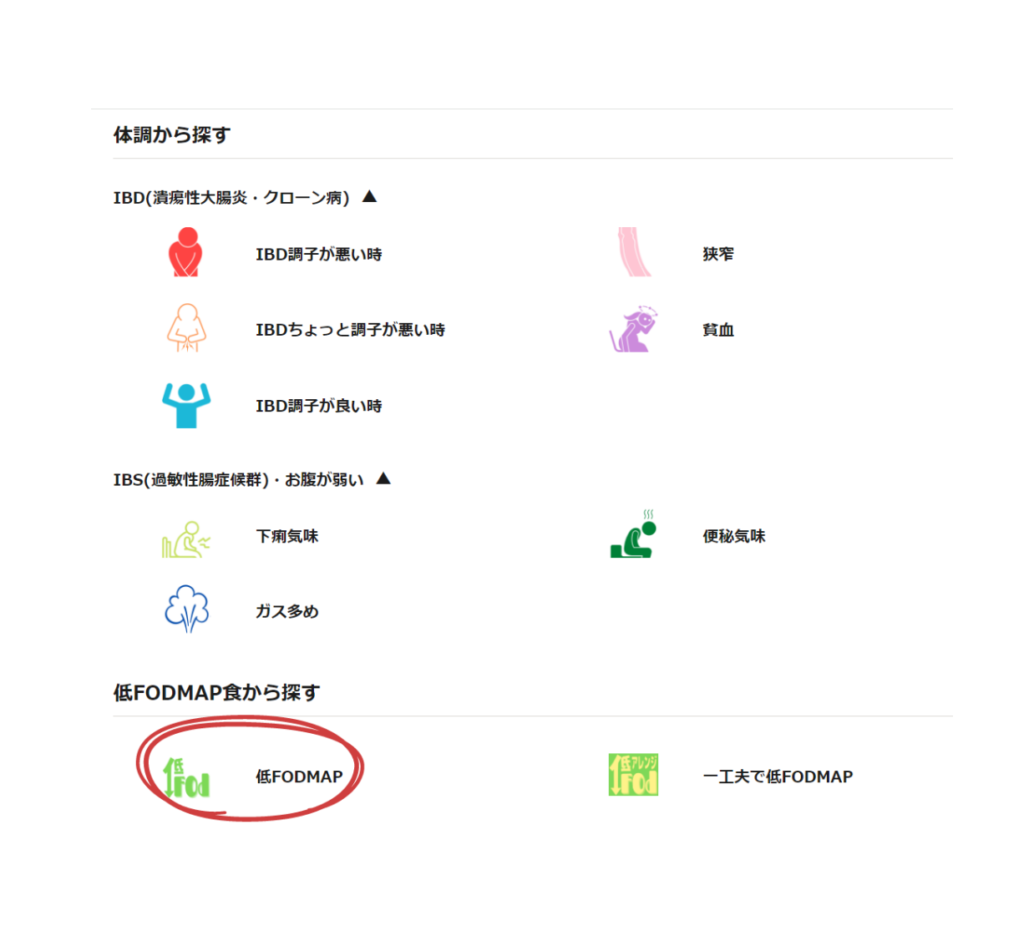
②たくさんの低FODMAP食レシピが表示されます。
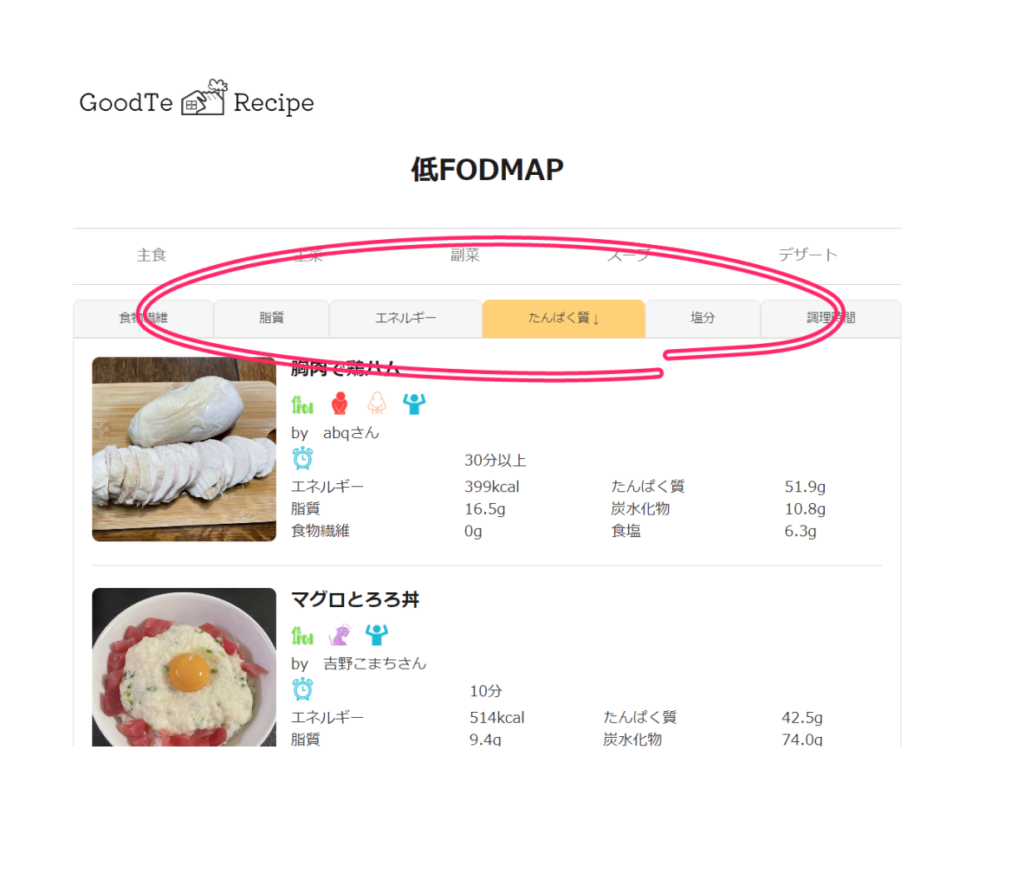
栄養価をクリックしていただくと、必要な栄養価に合わせたレシピの検索も可能です♪
ぜひ、お気に入りのレシピを見つけてくださいね。
監修者

今井 仁
東海大学健康管理学|消化器内科 講師
消化器専門医。医学博士。2009年に東海大学を卒業し横浜市立市民病院で初期臨床研修と消化器内科医として勤務開始。東海大学にて博士を取得後2017年米国ミシガン大学に留学し腸内細菌の研究に従事。帰国後も継続して腸内細菌の研究、消化器内科の仕事、健診センターの仕事を掛け持ちし日々研鑽を積んでいる。
執筆者

宮﨑 拓郎
米国登録栄養士|公衆衛士学修士
Academy of Nutrition and Dietetics (米国栄養士会)所属 Registered Dietitian (登録栄養士)。ミシガン大学日本研究センター連携研究員。アメリカミシガン大学公衆衛生学修士(栄養科学)修了。大学病院等での勤務を経て米国登録栄養士取得。同大学病院消化器内科で臨床試験コーディネーターとして低FODMAP食の研究等に従事。帰国後コロンビア大学監修クリニックなどで保険適応外栄養プログラム立ち上げ、食事指導などに従事。講談社より「潰瘍性大腸炎・クローン病の今すぐ使える安心レシピ 科学的根拠にもとづく、症状に応じた食事と栄養」などを共著にて出版。ニュートリションケアなど管理栄養士向けの執筆多数。
参考文献
- Chey WD, Eswaran S, Kurlander J. Irritable bowel syndrome: a clinical review. JAMA. 3;313(9):949-58, 2015.
- Staudacher HM, Whelan K. The low FODMAP diet: recent advances in understanding its mechanisms and efficacy in IBS. Gut. 66(8):1517-1527, 2017.
- Dollan R, Chey WD, Eswaran S. The Role of Diet in the Management of Irritable Bowel Syndrome: A Focus on FODMAPs. Expert Rev Gastroenterol Hepatol. 2018 Jun;12(6):607-615.
- Eswaran S. Chey WD, Han-Markey T, Ball S, Jackson K. A Randomized Controlled Trial Comparing the Low FODMAP Diet vs. Modified NICE Guidelines in US Adults With IBS-D. Am J Gastroenterol. 2016 Dec;111(12):1824-1832.
- Farrokhyar, F., Marshall, J. K., Easterbrook, B. & Irvine, E. J. Functional gastrointestinal disorders and mood disorders in patients with inactive inflammatory bowel disease: Prevalence and impact on health. Inflamm. Bowel Dis. 12, 38-46, 2006.
- Simrén, M. et al. Äi0Quality of life in inflammatory bowel disease in remission: the impact of IBS-like symptoms and associated psychological factors. Am J Gastroenterol. 97, 389-396, 2002.
- Cox SR, Prince AC, Myers CE, et al. Fermentable Carbohydrates [FODMAPs] Exacerbate Functional Gastrointestinal Symptoms in Patients With Inflammatory Bowel Disease: A Randomised, Double-blind, Placebo-controlled, Cross-over, Re-challenge Trial. J Crohns Colitis. 11(12):1420-1429, 2017.
- Zhan Y-L, Zhan Y-A, Dai S-X. Is a low FODMAP diet beneficial for patients with inflammatory bowel disease? A meta-analysis and systematic review. Clin Nutr. 37(1):123-129, 2018.
- Halmos EP, Christophersen CT, Bird AR, et al. Diets that differ in their FODMAP content alter the colonic luminal microenvironment. Gut. 64(1):93-100, 2015.
- Hustoft TN, Hausken T, Ystad SO, et al. Effects of varying dietary content of fermentable short-chain carbohydrates on symptoms, fecal microenvironment, and cytokine profiles in patients with irritable bowel syndrome. Neurogastroenterology & Motility. 29(4), 2016.
- Staudacher HM, et al. Long-term personalized low FODMAP diet improves symptoms and maintains luminal Bifidobacteria abundance in irritable bowel syndrome. Neurogastroenterol Motil. 2022 Apr;34(4)





