
執筆者:宮﨑 拓郎(米国登録栄養士)
この記事で抑えたいポイント
- 潰瘍性大腸炎とクローン病では炎症部位や症状が異なり、それにより必要な食事や栄養が異なることがある
- 活動期の食事では、消化管の負担を抑え回復を促すために高たんぱく質・低脂質・低食物繊維の食事が推奨される
- 寛解期の食事では、狭窄などがない場合は健康な人と同じように栄養バランスの良い食事が重要
- 低FODMAP食は寛解期の消化器症状改善につながる可能性がある
- IBDでは患者さん一人一人で、また同じ患者さんでも活動期(再燃期)・寛解期や症状に応じて最適な食事が異なる
はじめに
米国登録栄養士の宮﨑です。この記事では皆さんと一緒に潰瘍性大腸炎・クローン病(IBD)の食事について学んでいきたいと思います。IBDの発症直後の患者さんから「もう一生食事の制限をしなければならない。」「食事はもう楽しめない。」という不安の声を聞くことが多くあります。
実際に、以前は厳格な食事制限が生涯必要と考えられていた時期がありますが、IBD治療の発展とともにIBDの食事に関する研究も進み、IBDの食事療法の考え方は大きく変わりました。
この記事では、これまでの研究を踏まえて、IBDの食事を考える上でのポイントを網羅的に抑えていきたいと思います。なおこの記事では日常生活への具体的な落とし込みや調理テクニックなどについては触れませんが、今後他の記事や特集で紹介していきたいと思います。
潰瘍性大腸炎とクローン病(IBD)
潰瘍性大腸炎とクローン病(IBD)とは
潰瘍性大腸炎やクローン病は炎症性腸疾患(Inflammatory Bowel Disease:IBD)とも呼ばれる原因不明の腸に炎症を伴う疾患です。大腸などの消化管に炎症が起こり、炎症が起きる活動期(再燃期)と炎症が落ち着き安定する寛解期を繰り返す疾患です。
国の難病に指定されていて、IBD患者さんは現在30万人程度と言われています(1)。
発症の原因はわかっておらず、遺伝子、食事、腸内細菌、体内の免疫のシステムなどが複合的に発症に関わっていると考えられています(2)。
また潰瘍性大腸炎・クローン病ともに10代、20代など若年で発症することが多く、学業、就労、また結婚や子育てなど様々なライフイベントにも影響を与える疾患です。
潰瘍性大腸炎とクローン病の違い
潰瘍性大腸炎とクローン病は共通点も多いですが、炎症が起こる部位と症状が異なります。
| 潰瘍性大腸炎 | クローン病 | |
| 炎症が起きる部位 | 大腸 | 小腸(最も多い)大腸その他全ての消化管 |
| 主な症状 | 腹痛、下痢、血便 | 腹痛、下痢、体重減少、肛門病変 |
【潰瘍性大腸炎・クローン病の炎症部位の違い】
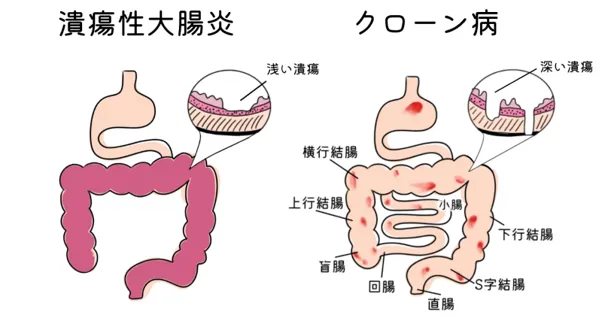
このように潰瘍性大腸炎とクローン病では炎症が起こる部位や症状が異なり、それが食事・栄養摂取にも影響を与えます。
例えば、クローン病では栄養療法の科学的エビデンスをもとに経腸栄養剤が治療に用いられますが、潰瘍性大腸炎では一般的に用いられません。また炎症部位の違いにより、消化吸収しにくい栄養素が異なるため、不足しがちな栄養素も患者さんごとに異なります。
IBDの食事療法とひとえに言っても、潰瘍性大腸炎かクローン病か、また炎症の部位がどこかによって必要な食事・栄養が異なるということを抑えておきましょう。
IBD治療における食事療法の位置付けと難しさ
IBDの治療の中心は炎症を抑える薬剤を中心とした内科的治療となります。近年は生物学的製剤やJAK阻害剤の登場によりIBD患者さんの治療の選択肢は大幅に増え、以前と比べて症状をコントロールしながら生活を送りやすくなったと考えられています。また現在も患者さんによっては腸の切除などの外科的治療も重要な治療の選択肢となっています。
一方、IBDでは、食事による消化器症状や、体重減少・栄養状態の悪化を経験する患者さんも多く、生活の質(QOL)を向上させるためにも適切な食事・栄養の摂取が重要と考えられています。
IBDの食事療法ではone doesn’t fit all (すべての人に合う食事療法は存在しない) という言葉がアメリカではよく使われます。つまり一人一人の患者さんで最適な食事が異なるということです。
例えば、糖尿病や高血圧では「食事はこうすべき」という指針のようなものがある程度定められていますが、IBDではそのような明確な指針がまだ限られています。
ここが患者さんにとってIBDの食事療法が難しいと思われる原因の一因ではと思います。それぞれの医師や管理栄養士さんのIBDの食事療法に対する認識・解釈が異なるため、実際に推奨されている食事の内容が異なることもよく見られます。
また一人の患者さんにおいても活動期・寛解期によって必要な食事が異なります。自分の症状に合わせて柔軟に食事を変えていくことが必要になるのも難点の一つです。
このようにIBDの食事療法は複雑ですが、これまでの研究やそれに基づいた指針を理解しつつ、このグッテレシピで紹介されているような他の患者さんのレシピやアレンジ方法も参考にしながら、主治医の先生と相談し、ご自身の状況にあった食事を探してくことが大切です。
この記事では海外の学会の推奨やエビデンスを元にまとめた活動期・寛解期ごとの食事内容の推奨を紹介していきます。
活動期の食事
活動期・寛解期別のエネルギー・各栄養素の必要量
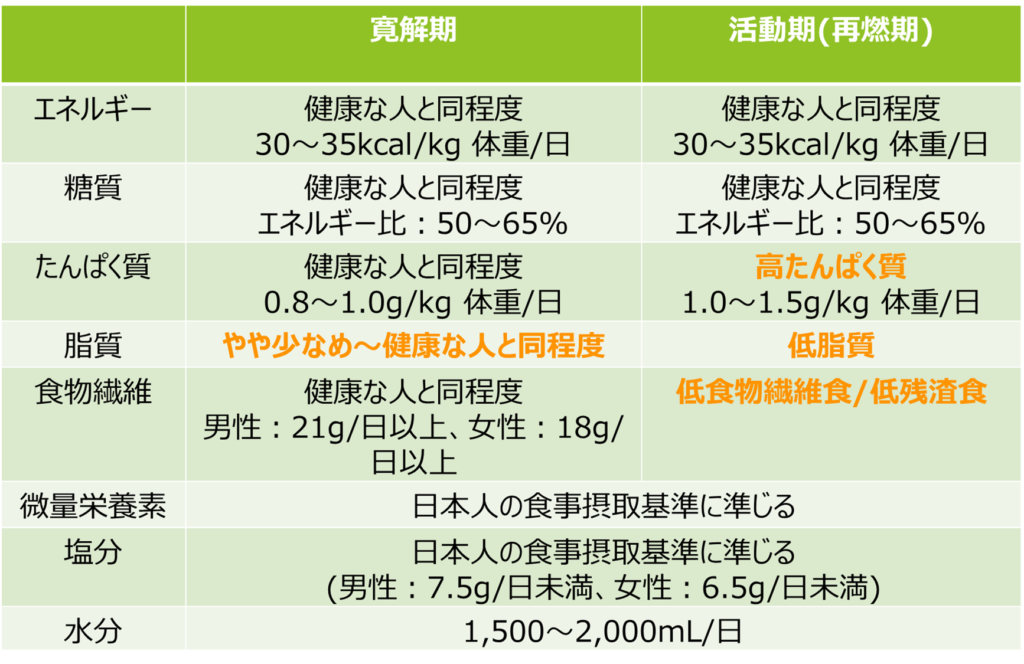
活動期の食事:高たんぱく質・低食物繊維・低脂質
活動期では腸に炎症があり、腹痛や下痢、血便などの症状が悪化することが多く、場合によっては入院が必要なこともあります。活動期の治療目標は炎症を抑えることになります。そのため食事では、消化管を休め回復を図ることを目的として、高たんぱく質(3)、低食物繊維、低脂質食が一般的に推奨されます。
高たんぱく質
活動期は、炎症により食事を十分に摂取できないことが多いことに加え、たんぱく質の代謝が亢進、さらには腸管からたんぱく質が漏れ出すことがあります。よって活動期ではたんぱく質が不足しがちになることから、意識して食事からたんぱく質を摂取することが大切です。必要に応じて、たんぱく質が含まれるエレンタールなどの栄養剤や、市販のプロテインやサプリメントなどでたんぱく質を補うことも選択肢となります。なお、プロテインやサプリメントに関しては、患者さんによってはプロテインの原料や添加物などで消化器症状が出る可能性があります。特定の原料や添加物で腹痛や下痢を経験したことがある方は商品がどのような原料でできているかを確認しましょう。
一方、食事全体の量(総エネルギー量)については寛解期と同程度で良いと考えられています(3)。体重減少が続く場合などは、食事の量を意識して増やす(総エネルギー量を増やす)必要があるのですが、それ以外の場合では一般的にIBDの活動期では運動量が低下することが多いからです。
低脂質食・低食物繊維食
また、活動期は消化管の負担を軽減するために一般的に低脂質、低食物繊維食が推奨されます。
脂質は腸管の運動を活発化するため一度に大量に摂取すると腹痛や下痢などの原因となることがあります。特に活動期については摂取量に注意しましょう。
「1日の総脂質量はどの程度に抑えるべきか?」という質問を受けることも多いですが、活動期にどの程度脂質を抑えるべきかという点については明確なエビデンスはありません(4)。ご自身の状態や食生活に合わせて調整することが大切です。
食物繊維も同様に消化管の負担を軽減することを目的として活動期には摂取を控えることが推奨されています。
他方、アメリカでは活動期においても水に溶ける水溶性の食物繊維を多く含む食品の摂取を登録栄養士さんが勧めることも増えています。果物や野菜には水に溶ける水溶性の食物繊維と水に溶けない不溶性の食物繊維の両方が含まれていることが多いですが、皮をとるなどの工夫で食べやすくなります。
高たんぱく・低脂質の食品

水溶性食物繊維が多い食品

活動期においても、皮をとったみかんやなし、アボガドなど水溶性食物繊維が多い果物や野菜を食べて調子が悪くならない場合は活動期の食事の選択肢になります。
寛解期の食事
症状に合わせた野菜や果物も含めた栄養バランスの良い食事
寛解期については以前は低脂質食など食事制限を厳格に行うことが勧められることも多かったですが、生物学的製剤などIBD治療の発展とともに、寛解期においては過度な食事制限はせず、栄養バランスの良い食事が推奨されるようになりました。
脂質の摂取
以前は寛解期においても脂質の総量を制限することを指導されることが多くありました。しかし、脂質の総量の制限の効果については明確な科学的根拠はなく、現在は脂質の総量を制限し続ける指導はあまり行われなくなりました。
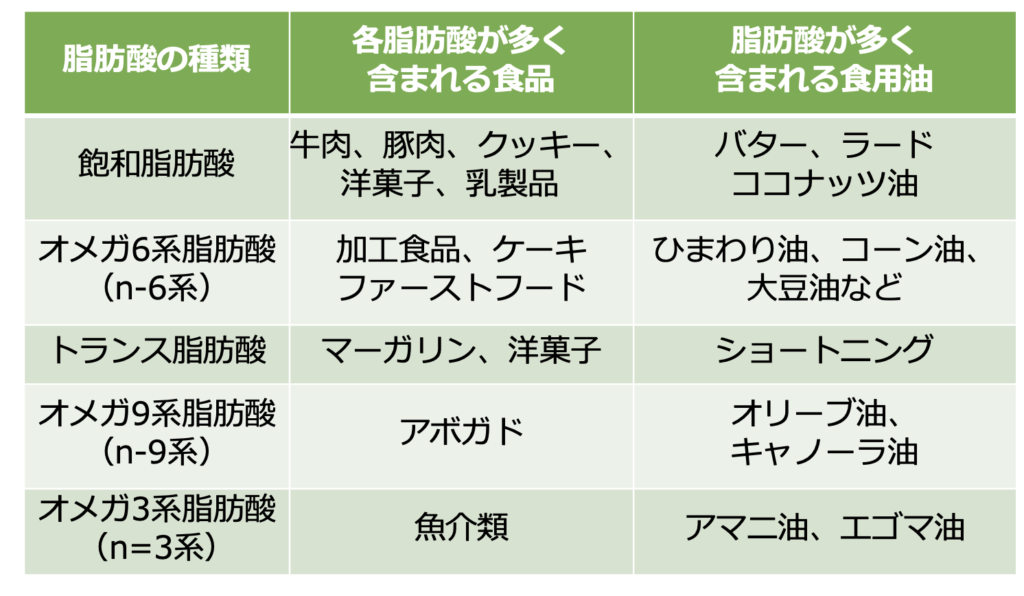
一方、現在は脂質の総量よりも種類に注目が集まっています。例えばIBDの研究に関する国際的な機関であるInternational Organization of Inflamatory Bowel Disease :IOIBDでは、脂質の種類別に推奨をまとめています(4)。
・意識して摂取する脂質:オメガ3系、オメガ9系
・摂取を調整する脂質:飽和脂肪酸、トランス脂肪酸、オメガ6系
脂肪酸の種類と各脂肪酸が含まれる主な食品
食物繊維
以前は寛解期においても低食物繊維食が勧められることがありましたが、今は寛解期においては食物繊維を積極的に摂取することが推奨されています。
食物繊維には便の形状を整える作用があることに加え、大腸に移行した食物繊維が腸内細菌によって発酵され、炎症を制御する上で重要な短鎖脂肪酸になります。
例えばクローン病患者さんを対象とした研究において、食物繊維の摂取量が多い患者さん群で再燃率が低かったことが報告されています(5)。
寛解期においても、食物繊維の摂取が不安な方は水溶性の食物繊維が豊富に含まれる食品から摂取することが勧められます。なお、食物繊維の摂取量を増やすと消化器症状が出ることがありますので、久しぶりに野菜や果物などを食べる場合は少量から食べ始め徐々に増やしていきましょう。
寛解期の消化器症状に対する低FODMAP(フォドマップ)食
IBDでは寛解期においても食事起因の消化器症状を経験する患者さんが多くいると言われています。
そのような寛解期の消化器症状に対する食事療法として注目を集めているのが低FODMAP(フォドマップ)食です。FODMAPとは、発酵性の糖鎖の短い炭水化物(Fermentable Oligo, Di, Mono Saccarhides and Polyols)の頭文字をとった造語です。
低FODMAP食とは、このFODMAPの5つのグループ(フルクタン、ガラクトオリゴ糖、ラクトース、フルクトース、ポリオール)のうち自分の消化器症状につながるFODMAPグループを特定し、消化器症状をコントロールしつつもバランスの良い食生活を目指す食事療法です。
IBDに対する研究も盛んに行われており、さらなる研究が期待されています。
おわりに
以上、潰瘍性大腸炎やクローン病などのIBDに対する食事療法の概要についてお伝えしました。IBDの食事は、患者さん個々人で反応が異なることも多く、活動期、寛解期によっても必要な食事が異なります。
主治医の先生や管理栄養士に相談しながら自身にとって最適な食事を見つけていきましょう。
監修者

今井 仁
東海大学健康管理学|消化器内科 講師
消化器専門医。医学博士。2009年に東海大学を卒業し横浜市立市民病院で初期臨床研修と消化器内科医として勤務開始。東海大学にて博士を取得後2017年米国ミシガン大学に留学し腸内細菌の研究に従事。帰国後も継続して腸内細菌の研究、消化器内科の仕事、健診センターの仕事を掛け持ちし日々研鑽を積んでいる。
執筆者

宮﨑 拓郎
米国登録栄養士|公衆衛士学修士
Academy of Nutrition and Dietetics (米国栄養士会)所属 Registered Dietitian (登録栄養士)。ミシガン大学日本研究センター連携研究員。アメリカミシガン大学公衆衛生学修士(栄養科学)修了。大学病院等での勤務を経て米国登録栄養士取得。同大学病院消化器内科で臨床試験コーディネーターとして低FODMAP食の研究等に従事。帰国後コロンビア大学監修クリニックなどで保険適応外栄養プログラム立ち上げ、食事指導などに従事。講談社より「潰瘍性大腸炎・クローン病の今すぐ使える安心レシピ 科学的根拠にもとづく、症状に応じた食事と栄養」などを共著にて出版。ニュートリションケアなど管理栄養士向けの執筆多数。
参考文献
- 厚生労働科学研究費補助金 難治性疾患政策研究事業「難治性炎症性腸管障害に関する調査研究」班による「潰瘍性大腸炎の皆さんへ 知っておきたい治療に必要な基礎知識」(2020年3月改訂)、「クローン病の皆さんへ 知っておきたい治療に必要な基礎知識」(2020年3月改訂)
- Ananthakrishnan AN. Epidemiology and risk factors for IBD. Nat Rev Gastroenterol Hepatol. 2015;12(4):205-217.
- Bischoff SC, et al. ESPEN practical guideline: Clinical Nutrition in inflammatory bowel disease. Clin Nutr. 2020 Mar;39(3):632-653.
- Levine A, et al. Dietary Guidance From the International Organization for the Study of Inflammatory Bowel Diseases. Clin Gastroenterol Hepatol. 2020 May;18(6):1381-1392.
- Brotherton CS, et al. Avoidance of Fiber Is Associated With Greater Risk of Crohn's Disease Flare in a 6-Month Period. Clin Gastroenterol Hepatol. 2016 Aug;14(8):1130-6.



.webp)
